A Agência Nacional de Saúde Suplementar (ANS) propôs, recentemente, novos modelos assistenciais que consideram critérios de qualidade para estabelecer ajustes na remuneração por serviços de prestadores pagos pelas operadoras de saúde. Acreditamos que o debate precisa ser mais amplo e os modelos de remuneração de toda a cadeia produtiva da saúde precisam ser reavaliados e debatidos em profundidade.
No TD 54, mostramos que o DRG (sigla em inglês para Grupo de Diagnósticos Relacionados) pode contribuir para conter a escalada de custos da saúde no Brasil. Este modelo de remuneração já é aplicado com sucesso há décadas em países como Estados Unidos e Alemanha e também tem alcançado bons resultados em países que começam a implementá-lo agora. O caso da África do Sul, por exemplo, foi contado com detalhes pelo Dr. Sam Rossolimos, médico e membro do American College of Healthcare Executives, e por Etienne Dreyer, da PwC, no Seminário Internacional "A Sustentabilidade da Saúde Suplementar".
Cabe enfatizar que o DRG contempla a qualidade como um dos princípios de sua estrutura. Assim, é possível aferir a qualidade assistencial e buscar o melhor desfecho clínico, pois o modelo pune o desperdiço, não remunera reinternações e premia o prestador mais eficiente.
Já bastante debatido no setor, o DRG é um método de classificação dos pacientes hospitalares que leva em consideração os tipos de diagnóstico e o consumo de recursos, reunindo os pacientes clinicamente homogêneos em um mesmo grupo. A partir dessa classificação, os pagamentos dos serviços hospitalares são realizados. O DRG também é usado como padronização para criar referências (benchmarks) assistências.
Iniciativas que busquem a melhoria da qualidade dos serviços são sempre bem-vindas. Mas, reforçamos, os modelos de remuneração da cadeia precisam ser revistos como um todo se quisermos conter o continuo aumento dos custos médico-hospitalares, que vem crescendo em ritmo quase duas vezes superior ao da inflação geral, medida pelo IPCA, como tem apontado o VCMH. Adotar critérios de qualidade, a partir da definição e divulgação de indicadores de performance, significa um profundo avanço da cadeia de saúde. E, nesse sentido, a iniciativa da ANS pode criar uma ótima oportunidade para esse tema ser debatido.c
Hoje (31), o Dia Mundial Sem Tabaco alerta para os malefícios do fumo e os efeitos do tabagismo passivo. Temos desenvolvido diversos estudos sobre Promoção de Saúde, nos quais a questão do tabagismo é abordada com atenção.
No “Seminário Promoção da Saúde nas Empresas”, realizado pelo IESS em 2012, a Dra. Cristiane Penaforte, então representante do Ministério da Saúde, já apontava algumas ações prioritárias e os investimentos necessários para o enfrentamento de doenças causadas pelo tabagismo. Além de Campanha de Combate ao Fumo, o fomento de leis e resoluções que inibam o consumo do tabaco, regulem limites máximos de alcatrão, nicotina e monóxido de carbono nos cigarros, além da restrição do uso de aditivos nos produtos, são algumas das ações sugeridas.
O tabaco é um dos principais fatores de risco para o desenvolvimento do câncer de pulmão, laringe e esôfago, de patologias respiratórias, do coração, AVC, entre outras moléstias. De acordo com o Instituto Nacional de Câncer (Inca), cerca de 6 milhões de pessoas morrem por ano por causa de doenças associadas ao tabagismo, sendo que 600 mil pessoas têm sua saúde ameaçada por serem fumantes passivos.
O estudo “Promoção da Saúde nas Empresas”, produzido para nós pelos especialistas Alberto Ogata e Michael P. O’Donell, indica uma ferramenta para mensurar os riscos de hábitos que prejudicam a saúde (incluindo o tabagismo). O CDC Worksite Health ScoreCard foi desenvolvida por uma equipe de profissionais da CDC Scorecard e da Emory University para ajudar empregadores a prevenirem doenças provocadas por hábitos como o tabagismo. As estratégias incluem serviços de aconselhamento (counseling), suporte ambiental, benefícios do plano de saúde para os colaboradores que decidirem largar o vício, entre outras iniciativas eficazes na prevenção de doenças cardíacas, acidentes vasculares cerebrais e problemas de saúde associados.
O tema merece ser acompanhado muito além do Dia Mundial Sem Tabaco. Essas datas ajudam a chamar a atenção ao tema, mas, o mais relevante, sem dúvida, é inserir o assunto no contexto da promoção da saúde e qualidade de vida.
O índice de Variação de Custos Médico-Hospitalares (VCMH), que produzimos desde 2007, acaba de bater um recorde preocupante: alta de 19,3% nos 12 meses encerrados em dezembro de 2015. Desde 2011, o índice cresce continuamente acima de dois dígitos. A se manter esse padrão, o futuro do setor de saúde suplementar corre realmente sério risco.
Parece claro que as operadoras e os contratantes dos planos não têm condições de continuar absorvendo a escalada de custos nessa magnitude. O aumento da inflação da saúde superior à inflação média da economia é um fenômeno mundial, mas, como temos demonstrado em diversos estudos, assume proporções amplamente superiores no Brasil.
Basicamente, o aumento dos custos se dá pelo processo de envelhecimento populacional e pela constante incorporação de novas tecnologias, sempre mais caras do que as anteriores. Isso também acontece no mercado brasileiro, mas, aqui, a situação se agrava por fatores estruturais.
Como temos dito, o sistema brasileiro de saúde se caracteriza por um conjunto grande de falhas de mercado, sobretudo por assimetria de informações, o que provoca distorções de preços e dificuldade de comparação de qualidade e preço. Isso acontece principalmente no segmento de materiais e medicamentos e foi um dos fatores-chave a elevar os custos das internações, apurado pelo VCMH/IESS, na ordem de 10,7% no período acumulado até dezembro de 2015.
Passou do momento de o mercado de saúde suplementar rediscutir o modelo de remuneração de serviços prestados e premiar a qualidade e a eficiência, deixando de absorver a ineficiência e o desperdício. Voltaremos ao tema.
Por Luiz Augusto Carneiro*
O início do novo governo, com gente que chega, mudanças estruturais, novas agendas e prioridades, abre a perspectiva de transformações no País. Os desafios serão imensos para reorganizar a economia e retomar o desenvolvimento. E, nessa agenda, a saúde suplementar pode também merecer atenção da nova administração.
Não vamos usar esse espaço para uma defesa de uma empresa ou de um segmento da cadeia da saúde. Esse não é nosso papel. Mas, não há a menor dúvida, seria muito positivo se a administração Michel Temer considerasse o setor de saúde suplementar como um elemento importante da melhoria do sistema de saúde brasileiro. Todos vão ganhar com a modernização da saúde suplementar se avançarmos em reformas que garantam a sustentabilidade do setor, priorizando o equilíbrio, a qualidade e a segurança do paciente.
No nosso portal, há estudos de sobra que servem de referência técnica para estabelecer uma agenda de melhoria da saúde suplementar. E por que isso é importante?
Em março último, ante o mesmo mês de 2015, mais de 1,33 milhão de beneficiários perderam seus planos. Temos visto, diariamente, na imprensa, em todas as regiões do País, secretários estaduais e municipais de Saúde expressarem suas preocupações e dificuldades de manter o atendimento do SUS. Além das dificuldades estruturais e administrativas, dos recursos limitados, há aumento da procura por aqueles que perderam seus planos de saúde.
Claro que, enquanto possuía a carteirinha do plano, esse beneficiário não deixou de ser cidadão e sempre teve seu direito intocável de também usar os serviços públicos de saúde. Na prática, porém, é cada vez mais reconhecido pelos gestores públicos que a saúde suplementar reduz a procura pelo SUS.
Com 1,33 milhão de clientes a menos, as operadoras perderam receitas (também acompanhadas na queda de despesas, porém, em proporção menor), o governo deixou de arrecadar tributos e viu aumentar a demanda do SUS. Todos perdem nesse contexto.
Lembremos da Pesquisa Ibope/IESS: o plano de saúde é o terceiro principal desejo do brasileiro, depois da casa própria e educação; 86% das pessoas que não contam com o benefício o julgam “importante ou muito importante”; e 79% daqueles que possuem plano de saúde recomendariam seu plano para amigos e parentes. Naturalmente, como também mostram as reportagens da imprensa, os “órfãos” dos planos têm mostrado enorme frustração.
Se todos reconhecemos que esse elemento é relevante na estrutura da cadeia de saúde do País, o que pode ser feito ou priorizado para esse setor evoluir? Porque a situação é grave: desde 2011, o indicador Variação dos Custos Médico-Hospitalar (VCMH), produzido pelo IESS, cresce sistematicamente acima de dois dígitos. Em junho de 2015, acumulava alta de 18,2%. Nossa expectativa é que tenha fechado o ano passado batendo um triste recorde.
Há que se considerar que o Brasil começa a ingressar em um ciclo de mudança demográfica. O envelhecimento populacional, nos próximos 20 anos, vai aumentar muito a demanda por serviços de saúde. Eis uma componente extra para desafiar a preservação da sustentabilidade do sistema.
Devemos pensar, portanto, em termos sistêmicos e tentar fugir da opção por cuidar apenas de um elo da cadeia para, efetivamente, reorganizar a estrutura, conter a escalada de custos e garantir a qualidade assistencial.
A agenda pode se concentrar, em princípio, na transparência e no combate ao desperdício, na modernização dos modelos de pagamento de prestadores e na adoção de critérios técnicos, claros e transparentes, para a adoção de novas tecnologias. Se conseguir endereçar esses temas, a gestão Temer vai promover um profundo avanço nesse mercado.
Uma sugestão de foco está na transparência de informações, por meio da aferição e divulgação de indicadores de qualidade. O sistema, hoje, se caracteriza por falhas de mercado geradas pela assimetria de informações. Tal deficiência impede a comparação e compromete a concorrência.
Isso reflete nas mais distintas práticas. Por exemplo, sem os devidos parâmetros, é difícil estimular a competição entre prestadores de serviços e fornecedores de insumos médicos. Assim, não há como saber, por exemplo, se um hospital “x” faz por merecer uma remuneração melhor do que o hospital “y”, pois não se tem os indicadores de qualidade. O mesmo está na comparação entre materiais e medicamentos e sua efetividade em relação aos preços cobrados.
Um recente estudo do Insper, feito a nosso pedido, trata com muita clareza as falhas de mercado e aponta algumas sugestões para aperfeiçoar o sistema.
Com transparência, todos saberão, por exemplo, se o laboratório remunerou um profissional que recomendou a realização de um exame em determinado laboratório ou prescreveu um material ou medicamento específico. A transparência empodera o paciente, portanto.
A estrutura da saúde suplementar hoje é voltada a estimular o desperdício, muito por conta do sistema de remuneração conhecido como “fee-for-service”. Quanto maior a conta hospitalar, melhor a remuneração do prestador. É preciso reverter essa lógica e premiar os prestadores mais eficientes e que priorizem a qualidade assistencial. Há mais de três décadas, países desenvolvidos usam o modelo de pagamento baseado por diagnósticos, conhecido como DRG (Diagnosis Related Groups). Esse é um caminho, mas existem outros, sempre com o foco na eficiência.
O princípio da eficiência também deve pautar a adoção de novas tecnologias em saúde. Hoje, toda nova tecnologia tem sido adicionada sem, necessariamente, passar por uma análise técnica para identificar se representa avanços em comparação às já adotadas e se o sistema tem condições de absorver seus custos. Essa é uma das principais causas para o aumento dos custos no setor e deve ser corrigida.
O início do novo governo, vale insistir, cria uma expectativa de mudanças. E a saúde suplementar pode ter uma grande oportunidade para evoluir. Basta, para isso, receber uma chance.
*Superintendente executivo do IESS
O atual modelo de gerenciamento de custos e de qualidade de serviços de saúde no País não é sustentável e precisa ser revisto com urgência. As fragilidades do sistema, que no período acumulado de março do ano passado a março de 2016 perdeu cerca de 1,3 milhão de beneficiários, não se limitam a um específico elo da cadeia, aliás, numerosa e complexa, o que torna mais difícil o seu equilíbrio. Médicos, administradores, fornecedores de insumos e equipamentos médicos, operadoras, governo e até o beneficiário precisam se acertar para corrigir as distorções do setor. O fato de ser atividade fortemente regulamentada e de sofrer crescente judicialização torna o enfrentamento do problema mais complexo.
Mas quais as saídas para esse cenário desfavorável ao setor? O Insper, com o apoio do IESS, promoveu hoje o Seminário “A cadeia de Saúde Suplementar: avaliação de falhas de mercado e propostas políticas”, em São Paulo, a fim de fomentar o debate sobre esse desafio.
Paulo Furquim de Azevedo, professor Sênior Fellow do Insper, apresentou estudo inédito, produzido a pedido do IESS, sobre a temática do encontro. Aperfeiçoar o arcabouço regulatório, prover empoderamento aos compradores de serviços de saúde, modernizar os modelos de remuneração na prestação de serviços e prover transparência nas relações de mercado e na qualidade assistencial são algumas das sugestões apresentadas no documento.
Exposta como contribuição à reflexão de toda a cadeia, o estudo pontua, por exemplo, que a adoção criteriosa do DRG (Diagnoses Related Groups), metodologia para gerenciamento de custo e de qualidade assistencial-hospitalar, deve ser examinada como um dos instrumentos para reverter os autos custos do sistema e ainda suas falhas de qualidade. Furquim exemplificou que em alguns mercados internacionais a reinternação pela mesma doença não é paga, estimulando a eficácia do tratamento.
Outro exemplo apresentado é o estímulo à coparticipação. Utilizado em larga escala no mercado internacional, o sistema induz, segundo Furquim, o beneficiário a ser mais criterioso no uso do plano de saúde e na escolha de prestadores, evitando procedimentos ou exames desnecessários. Evidentemente, foi destacado que esse modelo precisa ser estruturado com muito cuidado técnico, para não subtrair o direito do beneficiário à um serviço de qualidade e segurança.
A Chefe de Gabinete da Presidência da Agência Nacional de Saúde Suplementar (ANS), Lenise Barcellos de Mello Secchin, complementando esse ponto, revelou que entre 30% e 40% dos exames médicos realizados não são retirados dos laboratórios. Em 2015, de acordo com ela, foram feitos cerca de 750 milhões de exames, “isso dimensiona o quanto a cadeia perdeu com a não retirada de exames”, destacou. Lenise, na sua apresentação, defendeu ser necessária a disseminação de informações do setor, bem como a promoção de debates entre os elos da cadeia, como o realizado pelo Insper e apoiado pelo IESS, para que o País chegue mais rapidamente a um modelo de gestão sustentável, segura e de qualidade.
Bastante crítico aos desequilíbrios atuais do sistema nacional de saúde suplementar, o Dr. Cláudio Lottenberg, presidente do Hospital Israelita Albert Einstein, destacou que a classe médica, as operadoras e todos os envolvidos na cadeia devem “recobrar a consciência que o objeto central de todos é o cidadão”. “O seu bem-estar é que deve ser o foco”, pontuou.
Participaram ainda do seminário como convidados a Diretora Corporativa de Qualidade e Segurança da ACSC-Hospital Santa Catarina, Camila Sardenberg, o presidente do CADE, Vinicius Marques de Carvalho, e Luiz Augusto Carneiro, superintendente executivo do IESS, coordenador do debate entre os palestrantes. Carneiro destacou a oportunidade do encontro e a qualidade da pesquisa do Insper, que deverá ser matriz para outros estudos e discussões setoriais. Ele alertou também que a rápida mobilização do setor é importante, uma vez que é preciso planejamento para atender a rápida transição demográfica em curso no País.
Você vai poder assistir a uma aos vídeos do evento em breve, aqui no portal do IESS.
COMPARTILHE:
O atual modelo de gerenciamento de custos e de qualidade de serviços de saúde no País não é sustentável e precisa ser revisto com urgência. As fragilidades do sistema, que no período acumulado de março do ano passado a março de 2016 perdeu cerca de 1,3 milhão de beneficiários, não se limitam a um específico elo da cadeia, aliás, numerosa e complexa, o que torna mais difícil o seu equilíbrio. Médicos, administradores, fornecedores de insumos e equipamentos médicos, operadoras, governo e até o beneficiário precisam se acertar para corrigir as distorções do setor. O fato de ser atividade fortemente regulamentada e de sofrer crescente judicialização torna o enfrentamento do problema mais complexo.
Mas quais as saídas para esse cenário desfavorável ao setor? O Insper, com o apoio do IESS, promoveu hoje o Seminário “A cadeia de Saúde Suplementar: avaliação de falhas de mercado e propostas políticas”, em São Paulo, a fim de fomentar o debate sobre esse desafio.
Paulo Furquim de Azevedo, professor Sênior Fellow do Insper, apresentou estudo inédito, produzido a pedido do IESS, sobre a temática do encontro. Aperfeiçoar o arcabouço regulatório, prover empoderamento aos compradores de serviços de saúde, modernizar os modelos de remuneração na prestação de serviços e prover transparência nas relações de mercado e na qualidade assistencial são algumas das sugestões apresentadas no documento.
Exposta como contribuição à reflexão de toda a cadeia, o estudo pontua, por exemplo, que a adoção criteriosa do DRG (Diagnoses Related Groups), metodologia para gerenciamento de custo e de qualidade assistencial-hospitalar, deve ser examinada como um dos instrumentos para reverter os autos custos do sistema e ainda suas falhas de qualidade. Furquim exemplificou que em alguns mercados internacionais a reinternação pela mesma doença não é paga, estimulando a eficácia do tratamento.
Outro exemplo apresentado é o estímulo à coparticipação. Utilizado em larga escala no mercado internacional, o sistema induz, segundo Furquim, o beneficiário a ser mais criterioso no uso do plano de saúde e na escolha de prestadores, evitando procedimentos ou exames desnecessários. Evidentemente, foi destacado que esse modelo precisa ser estruturado com muito cuidado técnico, para não subtrair o direito do beneficiário à um serviço de qualidade e segurança.
A Chefe de Gabinete da Presidência da Agência Nacional de Saúde Suplementar (ANS), Lenise Barcellos de Mello Secchin, complementando esse ponto, revelou que entre 30% e 40% dos exames médicos realizados não são retirados dos laboratórios. Em 2015, de acordo com ela, foram feitos cerca de 750 milhões de exames, “isso dimensiona o quanto a cadeia perdeu com a não retirada de exames”, destacou. Lenise, na sua apresentação, defendeu ser necessária a disseminação de informações do setor, bem como a promoção de debates entre os elos da cadeia, como o realizado pelo Insper e apoiado pelo IESS, para que o País chegue mais rapidamente a um modelo de gestão sustentável, segura e de qualidade.
Bastante crítico aos desequilíbrios atuais do sistema nacional de saúde suplementar, o Dr. Cláudio Lottenberg, presidente do Hospital Israelita Albert Einstein, destacou que a classe médica, as operadoras e todos os envolvidos na cadeia devem “recobrar a consciência que o objeto central de todos é o cidadão”. “O seu bem-estar é que deve ser o foco”, pontuou.
Participaram ainda do seminário como convidados a Diretora Corporativa de Qualidade e Segurança da ACSC-Hospital Santa Catarina, Camila Sardenberg, o presidente do CADE, Vinicius Marques de Carvalho, e Luiz Augusto Carneiro, superintendente executivo do IESS, coordenador do debate entre os palestrantes. Carneiro destacou a oportunidade do encontro e a qualidade da pesquisa do Insper, que deverá ser matriz para outros estudos e discussões setoriais. Ele alertou também que a rápida mobilização do setor é importante, uma vez que é preciso planejamento para atender a rápida transição demográfica em curso no País.
Você vai poder assistir a uma aos vídeos do evento em breve, aqui no portal do IESS.
Acabamos de produzir a nova edição do “Boletim Científico IESS”. Voltado para pesquisadores acadêmicos e gestores da área de saúde, a publicação indica os principais estudos científicos, nacionais e internacionais, publicados no segundo bimestre de 2016 sobre saúde, tecnologia, economia e gestão no setor de saúde suplementar. O objetivo é auxiliar pesquisadores e gestores da saúde suplementar a se manterem atualizados sobre os principais estudos publicados no bimestre.
Nos próximos dias, vamos publicar artigos aqui no blog analisando alguns dos principais destaques dessa edição.
Acabamos de produzir a nova edição do “Boletim Científico IESS”. Voltado para pesquisadores acadêmicos e gestores da área de saúde, a publicação indica os principais estudos científicos, nacionais e internacionais, publicados no segundo bimestre de 2016 sobre saúde, tecnologia, economia e gestão no setor de saúde suplementar. O objetivo é auxiliar pesquisadores e gestores da saúde suplementar a se manterem atualizados sobre os principais estudos publicados no bimestre.
Nos próximos dias, vamos publicar artigos aqui no blog analisando alguns dos principais destaques dessa edição.
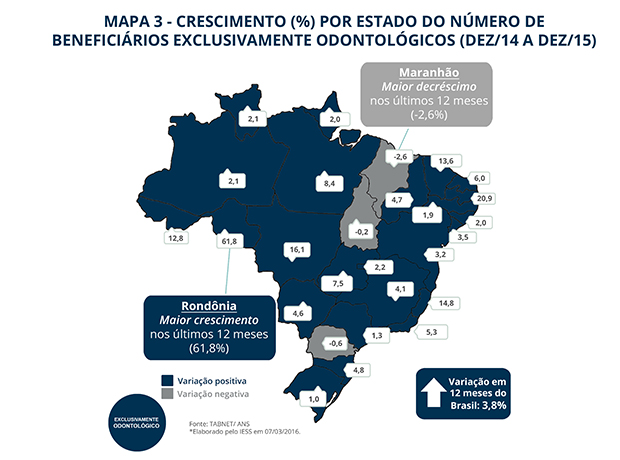
Os planos de saúde exclusivamente odontológicos apresentaram crescimento de 3,8%, em 2015, em relação ao ano anterior. Totalizaram 22 milhões de beneficiários, conforme aponta o boletim Saúde Suplementar em Números do IESS e pode ser constatado no IESSdata.
É positivo identificar que, em meio à crise econômica e enquanto os planos médico-hospitalares registraram queda no número de beneficiários no mesmo período, os contratos odontológicos crescem.
Entretanto, esse é um segmento da saúde suplementar que ainda está longe de ter todo seu potencial de mercado explorado (equivalem a menos de 50% das contratações dos planos médico-hospitalares). Mais preocupante é que, sob efeito da crise, o ritmo de crescimento desse mercado tem diminuído: no boletim Saúde Suplementar em Números divulgado com base em dezembro de 2014, o aumento de novos beneficiários exclusivos de plano odontológico foi de 5,6%. E em 2013, o crescimento foi ainda maior, chegando a 8,2% de novos contratos.
Como esse segmento pode continuar crescendo e manter seu ritmo de expansão? Nos últimos dias, houve uma intensificação do debate a respeito da regulação dos planos exclusivamente odontológicos. O tema merece atenção de todo o mercado: operadoras, prestadores de serviços, legisladores, agentes reguladores e, especialmente, beneficiários, a parte mais interessada.
Os planos de saúde exclusivamente odontológicos apresentaram crescimento de 3,8%, em 2015, em relação ao ano anterior. Totalizaram 22 milhões de beneficiários, conforme aponta o boletim Saúde Suplementar em Números do IESS e pode ser constatado no IESSdata.
É positivo identificar que, em meio à crise econômica e enquanto os planos médico-hospitalares registraram queda no número de beneficiários no mesmo período, os contratos odontológicos crescem.
Entretanto, esse é um segmento da saúde suplementar que ainda está longe de ter todo seu potencial de mercado explorado (equivalem a menos de 50% das contratações dos planos médico-hospitalares). Mais preocupante é que, sob efeito da crise, o ritmo de crescimento desse mercado tem diminuído: no boletim Saúde Suplementar em Números divulgado com base em dezembro de 2014, o aumento de novos beneficiários exclusivos de plano odontológico foi de 5,6%. E em 2013, o crescimento foi ainda maior, chegando a 8,2% de novos contratos.
Como esse segmento pode continuar crescendo e manter seu ritmo de expansão? Nos últimos dias, houve uma intensificação do debate a respeito da regulação dos planos exclusivamente odontológicos. O tema merece atenção de todo o mercado: operadoras, prestadores de serviços, legisladores, agentes reguladores e, especialmente, beneficiários, a parte mais interessada.
Um dos argumentos apresentados nesse debate está no estabelecimento de regras e exigências específicas para essa categoria de plano, diferenciando da normatização dos médico-hospitalares. Outro ponto estaria na adoção de penalidades proporcionais ao tíquete médio dos produtos do segmento e a implementação de uma regulação prudencial proporcional aos riscos da operação.
O IESS tem acompanhado e estimulado os debates em torno desse tema. Os planos exclusivamente odontológicos têm um potencial gigantesco de crescimento no Brasil e, portanto, todas as propostas de aperfeiçoamento e estímulo ao setor são bem-vindas. Abaixo, um mapa com o comportamento por unidade federativa no mercado brasileiro em 2015 ante 2014.
A adoção de novas tecnologias em saúde e como encarar seus custos são um desafio que o mundo tem se organizado para enfrentar. Há, entre os países desenvolvidos, a busca por melhores métodos de classificação e categorização, além de regulação dos produtos que entram no mercado, afim de garantir que sejam seguros e eficientes. Esse é um modelo que o Brasil deve se inspirar, cada vez mais.
A análise é do médico Dr. Sam Rossolimos, membro do American College of Healthcare Executives, expressa durante palestra no Seminário Internacional "OPMEs: Análise setorial e adoção de boas práticas", realizado pelo IESS, em 2015.
Rossolimos observa que a reforma em curso no setor de saúde dos Estados Unidos tem como objetivo melhorar os resultados do paciente e reduzir os custos do serviço por meio da lei de proteção e cuidado ao paciente. Dentre as práticas, exige-se evidência científica nas práticas da Medicina e para tomada de decisões nas políticas de saúde.
Há, inclusive, um grupo de representantes de atividades reguladoras nos Estados Unidos, União Europeia, Austrália e Canadá, chamado “Força Tarefa de Harmonização Global”, que trabalha para homogeneizar os regulamentos para medical devices e melhorar a segurança, eficácia e qualidade desses dispositivos por meio de diretrizes que já começam a ser adotadas por muitos países.
A palavra de ordem é transparência. Rossolimos deixa clara a importância dos relatórios de transparência financeira e leis como o Sunshine Act dos Estados Unidos e França, que exigem relatórios dos fabricantes de medicamentos e dispositivos médicos sobre pagamentos a profissionais da saúde e hospitais, garantindo que não aconteçam conflitos de interesses.
Assista a apresentação completa do Dr. Rossolimos:
